- 受付時間
- 月火木金(9:00 - 11:30 , 15:00 - 17:00)| 土(9:00 - 12:00)
※日曜日 事前予約制 - 休診日
- 水曜(院長 / 虎の門病院外来)| 第2,4日曜 | 祝日
消化器内科(胃腸科)
消化器内科(胃腸科)の診療について
ピロリ菌
ピロリ菌は胃がんの原因となる細菌と考えていただいてよいでしょう。厳密には萎縮性変化(胃の老化)を引き起こし、これが慢性的に続くことによってがん化に至ります。正式名称はヘリコバクター・ピロリ。1979年に発見され、発見者は2005年のノーベル医学生理学賞を受賞しています。
通常、胃の中は強い酸性で従来、細菌は存在しない、と考えられていましたが、ピロリ菌は胃酸を中和することによって胃の中に寄生し、胃の炎症を起こします。感染経路は幼少時の感染が多く、諸説ありますが、井戸水や親からの口移し感染(経口感染)と考えられています。大人になると非常に感染しにくいとされています。
日本では4人に1人が感染していると分析されていますが、上下水道の発達により、近年感染率は減少傾向にあります。特に若年者の減少傾向が著しいです。ピロリ菌感染は、胃がんのみならず、胃炎(萎縮性胃炎)、胃・十二指腸潰瘍、胃リンパ腫(MALTリンパ腫)、特発性血小板減少症(ITP)、機能性ディスペプシア(FD)などの原因と考えられています。
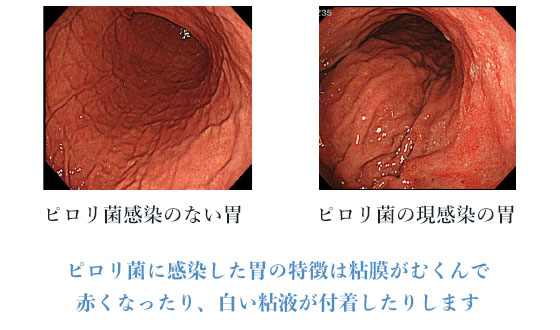
胃カメラ(胃内視鏡)での肉眼所見で感染しているかどうかがわかります。
他に尿素呼気試験(吐いた息を調べる検査)、採血、尿検査、便検査、生検検査(胃の組織を一部とって調べる)などがあります。
必ず、除菌しましょう!
必ずしも、全員が胃がんとなることはありませんが、確実に胃がんの予防となります。
未感染者に比べて感染者の胃がんリスクは約20倍とする報告もあります。
抗生物質と胃薬を組み合わせた3種類のお薬を1週間連続して内服します。
現在、3種類の薬がシート状になっていますので飲みやすいです。1回目の治療による除菌率は約70-80%とされています。
必ず定期的な胃カメラ(胃内視鏡)を受けましょう。
必ず受けましょう!
そしてピロリ菌の有無を確認してください。
当院では麻酔(鎮静剤)を使用した想いやりの胃カメラ(胃内視鏡)を行っています。
とくに胃カメラ(胃内視鏡)が初めての方には十分に配慮しています。
最初につらい思いをしてしまうと、一生、そのイメージが払拭されないからです。
また、経鼻内視鏡(鼻から入れるカメラ)も常備しています。
詳しくは想いやりの胃カメラ(胃内視鏡)をご覧ください。
食道の病気
逆流性食道炎
胃酸を含む胃の内容物が食道内に逆流して起こる病態を、胃食道逆流症(Gastro Esophageal Reflux Disease : GERD)といいます。
胸やけ、呑酸(どんさん)などの症状があり胃カメラ(胃内視鏡)で、食道にびらんや潰瘍などの異常な病変が見られるものが逆流性食道炎です。
また、胸やけなどの症状があるにもかかわらず、胃カメラ(胃内視鏡)で食道にびらんや潰瘍などの病変が見られないものを非びらん性胃食道逆流症(NERD)と呼びます。

症状
主な自覚症状は、空腹時や夜間の胸やけが特徴です。胸やけがひどいせいで、夜中に目が覚めたり、心臓の病気と同じように胸痛を感じたりすることもあります。その他にも、のどの違和感、よく咳き込む、声がかれるなど、食道以外の症状が出ることもあります。
原因
酸(強い酸性)が食道に逆流し、食道粘膜を刺激することが原因です。食道の粘膜は、胃の粘膜とは違い、胃酸の刺激から防御するしくみを持っていないので、胃酸に触れると炎症を起こしてしまいます。食道粘膜が胃酸に触れる原因として、食道と胃の境界の噴門部(ふんもんぶ)のしめつける筋肉の力が弱まることによる胃酸の食道への逆流、食道裂孔ヘルニア、腹圧の上昇(肥満)などがあげられます。
ほかに、この噴門部をしめつける筋肉が弱くなる原因として、暴飲暴食、脂肪の多い食事、不規則な食事時間が原因と考えられています。妊娠中、肥満、便秘などの方は、常に圧力がかかっている状態ですので、胃酸が食道まで逆流し、胃食道逆流症になりやすい傾向にあります。
治療法
胃酸の分泌を抑える薬を服用します。
自覚症状がなくなっても、再発する可能性もあるため、定められた期間の継続的な服用が大切です。
予防法
胃酸過多をおさえて、肥満を解消するための食事療法として低脂肪食を推奨します。
また、胃酸の分泌を促進する脂分の多い食事、甘いもの、刺激の強いもの、アルコールは極力避け、禁煙を推奨しています。
ほかにも、日頃の生活習慣として、食事後すぐに横にならない、ベルトで腹部を締め付けすぎない、前かがみの姿勢を避けるようにする、寝るときは枕を使用し、胃酸が逆流しにくいようにするなどにより、症状が和らぐこともあります。
腹圧を下げるために、適度な運動とダイエットや便秘の解消もこころがけましょう。
食道がん
食道がんについてはこちら
マロリー・ワイス症候群
食道と胃の境目の部分が傷つき、粘膜が縦に裂けて出血する状態です。
嘔吐による腹圧上昇によって起こる出血で、アルコール後の嘔吐を繰り返すことが最も多いです。
その他にも、乗り物酔いやつわり、食中毒、過食嘔吐などが原因で生じることもあります。
胃の病気
慢性胃炎
胃の細胞が、萎縮をおこし修復されずに進行していく(老化する)病気です。
長期間萎縮とともに胃酸の分泌が減少する状態が続いています。
ピロリ菌の感染と慢性胃炎には密接な関係があります。
慢性胃炎を細かく分類すると、出血とびらんのある胃炎、びらんのない胃炎、特殊型胃炎がありますが、一般に慢性胃炎というと、びらんのない胃炎を指し、ピロリ菌の感染によるものとほぼ同義としてとらえてよいかと思います。
特殊型胃炎の発症は非常にまれです。胃カメラ(胃内視鏡)で、萎縮の進行度や広がりを観察します。
場合によって生検による組織診断を行います。ピロリ菌感染が疑われる場合は除菌治療を積極的に行います。
胃潰瘍
胃潰瘍には、急性の胃潰瘍と慢性の胃潰瘍があります。
40~50歳代に比較的多く発症します。
ほとんどは適切に治療すれば早期に治りますが、再発を繰り返すこともあります。
症状
胃潰瘍の治癒期はほぼ無症状ですが、潰瘍の活動期は食後にみぞおち周辺の痛み、背中の痛みが起こり、食事を摂ると軽快する傾向にあります。
潰瘍が増悪傾向にあると、食後や空腹時に関係なく痛みます。
原因
胃酸の消化作用によって、自身の胃の粘膜が攻撃されるために起こります。
胃粘膜を守る働き(防御因子)と胃粘膜を攻撃する力(攻撃因子)のバランスがくずれ、攻撃側が優位になった状態により症状が起こされます。
ストレス、薬(痛み止めの頻回内服)、暴飲暴食などが一般的な原因ですが、胃潰瘍の70~90%にピロリ菌が関与しています。
治療
胃酸を抑え、胃の粘膜を修復する内服薬を投与します。
ピロリ菌に感染していることが認められた場合には、胃酸分泌を抑制する薬と2種類の抗生物質を併用し除菌療法を行います。
完治した後も再発予防のため継続的な内服を推奨します。
予防
生活習慣の改善:ストレスを避けましょう。
また、禁酒、節酒、禁煙をこころがけ、焼肉、コーヒー、濃い紅茶や緑茶、アルコール、強い香辛料(これらは胃酸分泌を促進します)を控えるようにします。食事時間を規則的にすることも重要です。
急性胃炎、急性胃粘膜病変(AGML)
急性胃炎は、さまざまな原因により、胃の粘膜に炎症を起こす病気で、急激に発症することを特徴とします。
胃の中に浮腫、出血、びらんがみられ、潰瘍ができていることもあります。
胃カメラ(胃内視鏡)で粘膜に異常が認められ、急性胃炎、急性潰瘍をともなうものを急性胃粘膜病変(Acute Gastric Mucosal Lesion:AGML)と呼びます。
原因
アルコールの過剰摂取、内服薬、アニサキスなどの寄生虫、食中毒、ピロリ菌感染などがあります。
また、インフルエンザなどの感染症、アレルギー性胃炎、ストレスなども原因となります。
治療
症状が強い場合は、胃の安静を保つために食事を摂らず輸液(点滴)を行います。
また、胃酸分泌を抑える薬、胃粘膜を修復する薬などを処方して治療します。
原因や状況にもよりますが、適切な治療をすれば比較的早期に治癒します。
胃MALTリンパ腫
MALTリンパ腫とは、悪性リンパ腫の1つで、粘膜に関連したリンパ組織からリンパ球のB細胞が腫瘍化する非ホジキンリンパ腫に分類されます。
病気の悪性度、進行度が低い「低悪性度」に分類されます。
胃MALTリンパ腫では、ピロリ菌に高い割合で感染しており、感染頻度は約50~100%で、除菌治療をすることで完治する場合も多くあります。
特発性血小板減少性紫斑病(ITP:Idiopathic Thrombocytopenic Purpura)
明らかな基礎疾患や原因薬剤の関与がなく血小板の数が減少し、出血症状をひき起こす病気です。国が指定する難病の対象になっています。
ピロリ菌の感染が指摘されており、陽性であれば血小板数や出血症状に関係なく除菌療法を行います。
除菌に成功した約半数で血小板の増加が認められています。
胃ポリープ
胃の粘膜上皮に隆起(盛り上がり)して発生した病変のことを指します。
過形成性ポリープ、胃底腺ポリープ、腺腫(せんしゅ)、家族性大腸腺腫症のポリープなどがあります。
- 過形成性ポリープ
- 30歳以上で年代と共に増加する傾向にあり、発赤が強いのが特徴で、表面にイチゴのような顆粒状の凹凸を有します。
- 胃底腺ポリープ
- 胃底腺の粘膜に発生し、通常、複数個で発生します。滑らかな表面で、ピロリ菌の感染がなく、萎縮のない胃粘膜に発生します。この胃底腺ポリープがあることは、ピロリ菌の現感染、感染既往のないこととほぼ同義です。
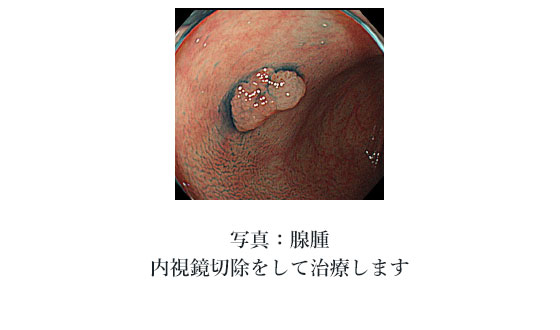
- 腺腫
- 萎縮が高度に進行した胃粘膜にみられます。男性に多く男女比は4:1です。高齢者の萎縮性粘膜に多く見られる傾向があり、精査・治療が必要となります。
症状
ポリープの症状はほぼ無症状ですが、過形成性ポリープの場合は、出血により貧血を起こすことがあります。
治療
過形成性ポリープの場合、小さなものは特に治療の必要はありませんが、2センチ以上の大きいものは切除の対象となります。胃底腺ポリープは放置して問題ありません。
腺腫のうち、小さなものは、定期検査で大きさの増大の有無を経過観察します。大きなもの(2センチ以上)や、小さくても胃がんとの識別がはっきりしないものは、内視鏡切除の対象となります。
胃がんについてはこちら
機能性ディスペプシア(FD)
腹部の不快な症状が持続しているのにもかかわらず、胃カメラ(胃内視鏡)を行っても特に異常が認められない場合に機能性ディスペプシア(Functional Dyspepsia : FD)と診断されます。この疾患の概念が確立されていなかった時代は、「神経性胃炎」や「ストレス性胃炎」とされたり、「慢性胃炎」と診断されたりしていました。
症状
食後のもたれ感、食べ始めてすぐに満腹になってしまう、みぞおちの痛み、みぞおちが焼けるような感じ、の4つのうちの1つ以上が3ヵ月以上続いている状態が機能性ディスペプシアです。それ以外にも、人によって様々な消化器症状が現れます。
原因
原因としては、胃が十分に動かず、食べたものをうまく十二指腸に送ることができないことや、胃酸過多、胃の知覚過敏、ストレス、ピロリ菌感染などが考えられていますが、まだはっきりと解明されていないのが現状です。
検査
胃カメラ(胃内視鏡)で胃潰瘍や胃がんなどを伴う病気でないことを確認し、ピロリ菌の感染も判定します。また採血・腹部エコー・大腸カメラ(大腸内視鏡)で疾患の原因が他にないことを確認します。
治療
薬物療法では、症状に応じた対処療法となります。胃酸を抑える薬や、消化管の運動機能を改善する薬、ストレスを和らげる薬などを処方します。
また、ピロリ菌感染が判明した場合は除菌療法を施行します。
予防
ストレスをさけて睡眠を十分とり、規則正しい食生活をこころがけることが重要です。
アニサキス
アニサキスの幼虫はオキアミを経てサバ、アジ、イワシ、イカなどに寄生して感染幼虫となります。
刺身や寿司を好む日本人は生で魚を食べる機会が多いので、他の国の人に比べて、感染率が高くなっています。
調理方法が心配であった生魚を食べて6時間~半日後に発症した腹痛はアニサキスの可能性もありますので、胃カメラ(胃内視鏡)を受けましょう。
内視鏡的に直接除去すれば速やかに症状は改善します。
アニサキスの予防は火を通して魚を食べることにつきます。
また、マイナス20度以下で24時間以上冷凍するとアニサキスの幼虫は死滅するとされていますので、冷凍保存管理されたものを食べると安全です。
消化管間質腫瘍(GIST)
消化管間質腫瘍(GIST:Gastrointestinal Stromal Tumor)とは消化管の粘膜下の筋肉層に発生する腫瘍です。
粘膜上皮から発生する胃がんや大腸がんとは性質や進行形態が異なります。
消化管間質腫瘍の発生頻度は、10万人に1~2人と少なく、まれな腫瘍の一つに位置付けられています。
日本人における発生部位の内訳は胃が70%と最も高く、次いで小腸が20%、大腸が5%、食道が5%以下となります。
消化管間質腫瘍は胃がんや大腸がんと比べて、周囲の組織への浸潤やリンパ節への転移も非常にまれとされており、手術適応となる大きさのGISTの場合でも、周囲のリンパ節の切除(郭清)が不要な部分切除で根治を得ることも多いです。
十二指腸の病気
十二指腸潰瘍
胃潰瘍と同様の発生原因で、十二指腸の粘膜に潰瘍ができます。
胃に近い十二指腸球部という部位に多発します。
十二指腸の壁は胃の壁に比べて薄いので出血や穿孔(せんこう)を起こしやすい傾向にあります。
またピロリ菌の感染率が97%以上と非常に高い確率であるとされています。
胃潰瘍よりも20~40歳の若年に多く発症する傾向にあり、ストレス社会などから増加傾向と考えられています。
特に夜間、早朝などの空腹時に腹痛が起こり、食事を摂ると症状が緩和するのが特徴的です。
原因は胃潰瘍と同じように、防御因子と攻撃因子のバランスが崩れることで発症します。
また、ピロリ菌の感染も非常に重要です。治療方法と予防方法は胃潰瘍とほぼ同様です。
大腸の病気
クローン病
クローン病は指定難病に定められている原因不明の炎症性腸疾患です。
口腔から肛門周囲まで消化管のどの部位にも起こり得ますが、とくに大腸や小腸に病変が多く発生します。
炎症や潰瘍は連続して発生せず、非連続性にできることが特徴で、10代後半~20代の若者に発症することが多く、年々増加傾向にある疾患です。
潰瘍性大腸炎
潰瘍性大腸炎は主に下痢と血便を主症状とする大腸の炎症性の病気です。
明らかな原因は不明ですが、ストレス、免疫異常などが関係していると考えられています。
30歳以下に発症することが多く、慢性的な炎症所見の状態で経過すると、次第に悪化する傾向があります。
10年以上経過した全大腸の潰瘍性大腸炎は、発がんのリスクが高いといわれ、大腸がんの発見のために定期的な大腸カメラ(大腸内視鏡)が必要です。
虚血性大腸炎
虚血性大腸炎とは、大腸の粘膜の中の血管に十分な血液が通らなくなることで生じる病気です。高齢者や、高血圧、糖尿病、腎臓病、動脈硬化、脳血管障害、心不全などの病気にかかっている方が発症しやすいとされています。
突然の強い下痢と腹痛で発症し、そののちに下血が続くのが特徴的です。
下行結腸(大腸の左側)の血管が狭窄することが多いため、おなかの左側が突然痛くなることが多いとされます。
基本的には絶食、点滴にて腸管の安静を保つことによりその多くが1週間以内に治癒します。
過敏性腸症候群(IBS:irritable bowel syndrome)
過敏性腸症候群(IBS:irritable bowel syndrome)は、がんや潰瘍、炎症などの明らかな消化器の疾患がないにもかかわらず、慢性的に腹痛や腹部膨満感を伴う便通異常が起きる疾患です。
腸管運動の異常亢進や、刺激に対する反応が過敏になっている状態と考えられています。
ストレスなどの心因性、自律神経失調が原因であることが多いとされています。
診断
過敏性腸症候群の診断基準は腹痛あるいは腹部不快が過去1年のうち少なくとも3ヵ月以上あり(連続でなくてもよい) 、 下記の3項目のうち2項目以上に当てはまる場合です。
IBSの診断基準(ローマⅢ基準)
最近3ヵ月の間に、月に3日以上、おなかの痛みや不快感が繰り返し起こり、下記の2項目以上の特徴を示す。
- 排便によって症状がやわらぐ
- 症状とともに排便の回数が変わる(増えたり減ったりする)
- 症状とともに便の形状が変わる(柔らかくなったり硬くなったりする)
治療法
治療法としては内服薬によるものや、予防法として飲酒や香辛料などの刺激の強いものをさけ、過剰な脂肪摂取を控え禁煙を推奨するなどがあります。
大腸ポリープ
大腸に隆起して発生する組織を大腸ポリープと呼び、直腸とS状結腸に高い確率で発生します。
腫瘍性と非腫瘍性に分類されますが、腫瘍性のポリープの中で、特に治療が必要なポリープは腺腫と呼ばれ、内視鏡的に切除します。腺腫のポリープは数年かけて進行、増大し、その一部ががん化することが解明されています。
ポリープは小さなうちは、ほとんど症状を呈しませんが、大きくなってくると、便潜血陽性や血便の症状を引き起こします。
また巨大なポリープでは腸重積を起こしたり肛門外にでてくることもあります。
腺腫の疑いがある治療適応の病変は、当院で日帰りによる内視鏡切除(ポリペクトミー、粘膜切除:EMR)を行います。
大きな病変など、場合によってはESDを行います。
基本的に5mm以上の腺腫はがん化の予防のために全て切除することを目指します。
大腸がん
大腸がんについてはこちら
大腸憩室症
大腸憩室症についてはこちら
胆嚢の病気
胆石症(胆嚢結石症)
胆石とは胆嚢内にできた結晶のことで、胆管にあると総胆管結石症、肝臓内の胆管にあるときは肝内結石症と呼ばれます。胆嚢結石の60%はコレステロール胆石(コレステロールを70%以上含む結晶)と考えられています。
成因は胆汁中に溶けているコレステロールやビリルビンなどが様々な原因により胆汁中に溶けきれなくなり、結晶となります。
無症状の胆のう胆石症には基本的には治療の必要はありません。脂肪の多い食事を控えることで、痛みの予防ができます。痛みの発作が繰り返し起こる胆石症には、石を溶かす薬の内服や腹腔鏡胆嚢摘出術などの治療法があります。統計によっては胆嚢結石症患者の1~3%に胆嚢がんが合併している、との報告もあります。
胆嚢炎
結石により胆嚢管が閉塞し、胆のう壁の粘膜が炎症を起こしますが、これに細菌感染が加わると重症化することもある危険な疾患です。
腹部エコーで胆嚢内に結石が認められることが多く、炎症による胆嚢壁の肥厚、腫れを診断します。
胆嚢がん
胆嚢や胆嚢管に発生した悪性腫瘍を胆嚢がんといいます。また胆嚢がん、胆管がん、乳頭部がんを総称して胆道がんと呼びます。
胆嚢がんのリスクとしては、膵・胆管合流異常や胆のうポリープがあります。ポリープが10mm以上あり、かつ増大傾向を認める場合、あるいは大きさに関わらず広基性病変(すそ野を持った病変)である場合は胆嚢がんの可能性が高く、手術がすすめられます。
胆嚢がんが胆嚢壁内にとどまっている段階では無症状であることが多く、検診のエコーや胆石症による胆嚢摘出術で、無症状のうちに偶然発見されることもあります。また、胆嚢・胆管がんの日本人の罹患率は他の東アジアの国、欧米人に比べて高い傾向にあります。
急性膵炎
膵臓に急激に炎症が起こる病態のことを指します。
原因はアルコールが最も多く、次いで胆石ですが、原因不明も20%ほどあるとされています。
重症化すると死に至るケースもあります。
慢性膵炎
慢性的に膵臓の炎症が起こる病態のことを指します。
アルコールが原因であることが最も多く、次いで特発性(原因不明)、胆石があげられます。特に男性では飲酒、女性では特発性に起こることが多い傾向にあります。
進行すると、膵臓が荒廃し、内分泌機能に障害がおこり糖尿病を発症することもあります。
膵臓がん
50~70歳、特に高齢の男性に多いがんで、進行するまで無症状のことが多く、極めて発見しにくいがんです。危険因子として、膵炎、胆石症、糖尿病があり、膵臓の炎症を繰り返し起こしていると、がん化しやすくなるとされています。
また、過剰なコーヒー(カフェイン)の摂取や、喫煙、肉食傾向、肥満が膵臓がんの発生する確率を高くするといわれています。
適度な運動をし、肥満を防いで、禁煙や節酒などの規則正しい食生活をこころがけること、定期的な腹部エコーを受けていただくことが重要です。
ご予約・お問い合わせ
電話でのお問い合わせ、ご相談はこちら
03-3428-1107- 受付時間
- 月火木金
(9:00 - 11:30 , 15:00 - 17:00)
土(9:00 - 12:00)
※日曜日 事前予約制 - 検 査
- 12:00 - 15:00(月火木金のみ)
- 休診日
- 水曜(院長 / 虎の門病院外来)| 第2,4日曜 | 祝日